Pancreatitis crónica
La pancreatitis crónica es definida como una inflamación crónica y progresiva del páncreas, que finalmente conduce a la falla del páncreas en sus funciones tanto endocrinas como exocrinas. En nuestro medio la causa más importante continúa siendo el abuso del alcohol. Los nuevos descubrimientos en la patogénesis de la fibrosis pancreática (secundarios a los ataques de inflamación y necrosis repetida, el papel clave que juegan las células dendríticas y los factores tóxicos que las estimulan) han permitido dar un giro en la compresión de esta patología. También como dato interesante es que los factores que podríamos considerar en un futuro no muy lejano como modificadores de la enfermedad son los genes que parecen estar involucrados en la predisposición a dicho padecimiento.
En general el tratamiento para la pancreatitis sin complicaciones se centra en ser sintomático principalmente al alivio del dolor, la mal absorción intestinal y la diabetes. Las terapias mínimamente invasivas y la cirugía son reservadas para las complicaciones como pseudoquistes, abscesos y los tumores malignos.
Es importante recordar que la mayoría de las pancreatitis agudas terminan resolviéndose sin dejar como complicación una crónica, y que las que cronifican se clasifican en pancreatitis crónica calcificante, obstructiva o inflamatoria.
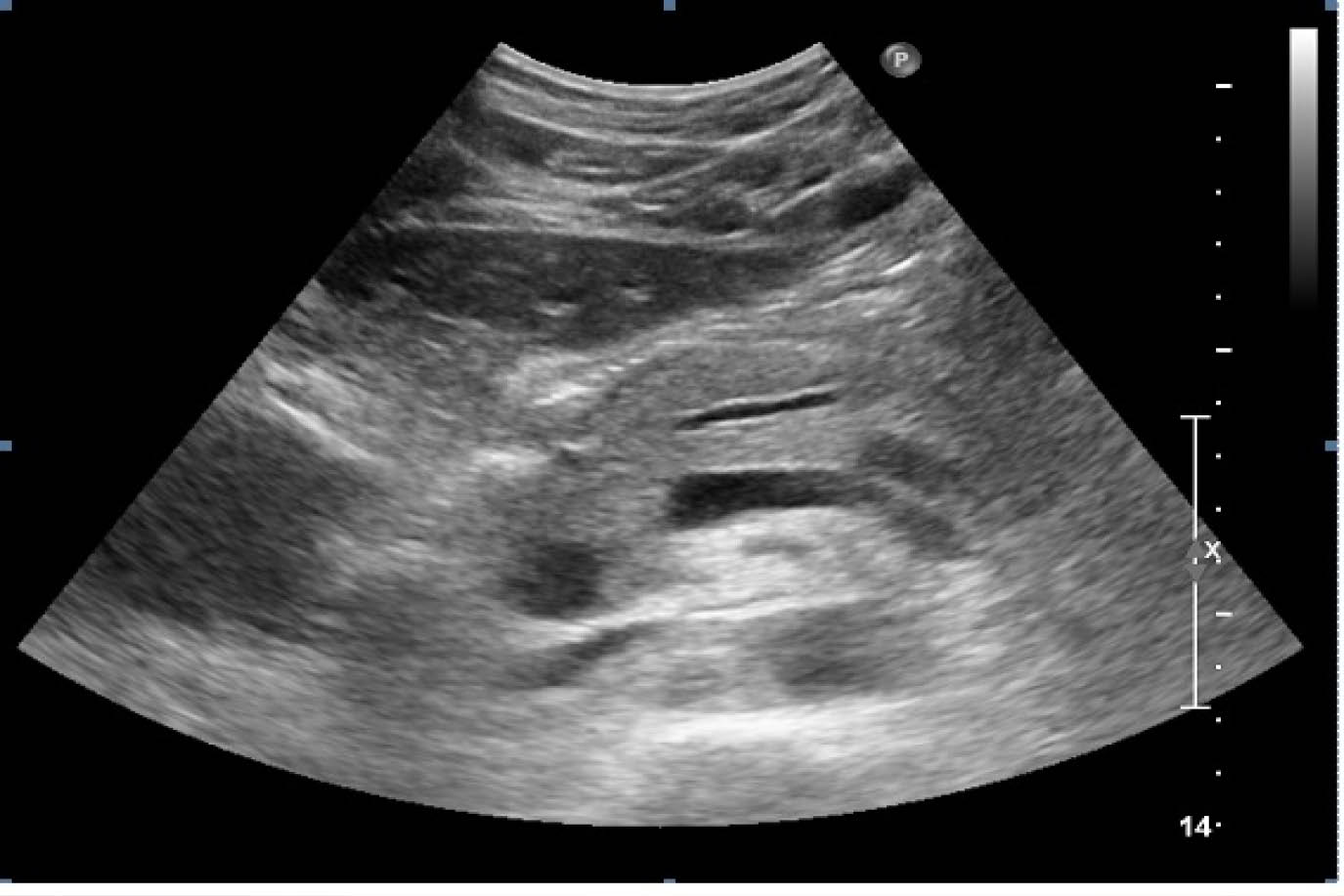
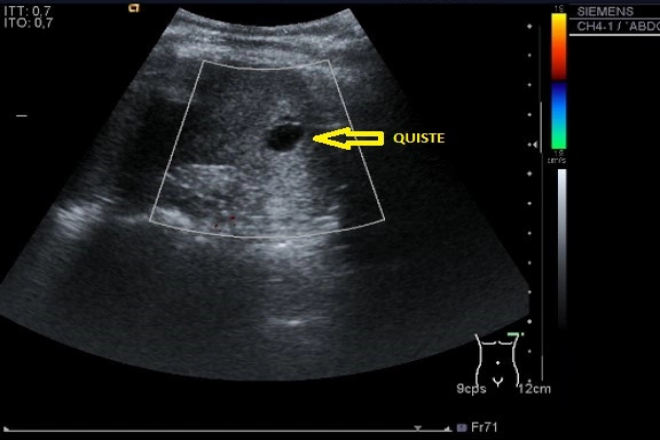
La pancreatitis crónica calcificante invariablemente está relacionada con el alcoholismo, en síntesis de la fisiopatología en primer lugar se lleva a cabo un depósito proteico en los ductos pancreáticos mismos que forman tapones que calcifican. En un principio los conductos y los lóbulos se encuentran rodeados de tejido normal, sin embargo estos conforme la enfermedad progresa se degeneran, atrofian, sufren hiperplasia y metaplasia que dan lugar a tapones proteínicos que tienden con el tiempo a calcificar, llevando a los ductos a dilatarse u obliterarse por la fibrosis. El conducto pancreático principal suele mostrar un aspecto de cadena de pequeñas lagunas debido a la estenosis y dilatación alternante. También es común ver pequeños quistes en el parénquima pancreático de tamaños muy variables. Es importante tener en mente que la fibrosis peri-pancreática suele ser un hallazgo tardío que puede evidenciarse por ultrasonido, es importante pues puede llevar a la ascitis como una complicación de la oclusión de los linfáticos retroperitoneales.
En la pancreatitis crónica obstructiva, los cambios más representativos son la fibrosis periductal y la subsecuente dilatación. El daño es mucho más focal que las otras variedades de pancreatitis, aunque pueden aparecer depósitos proteínicos la calcificación es infrecuente. El conducto pancreático se ve dilatado invariablemente y el tamaño del páncreas es normal, atrófico o focalmente aumentado. Como factores en el desarrollo se debe contemplar estenosis ampular, neoplasias, bridas quirúrgicas y la fibrosis como complicación de un evento previo de pancreatitis aguda.
Pancreatitis crónica inflamatoria, es rara y el único factor de riesgo es la edad que no necesariamente tiene que estar vinculado al consumo de alcohol.
Como evaluación de un paciente con dolor abdominal superior es la primera indicación un usg además puede revelar la causa de la pancreatitis por ejemplo evidenciar daño en el parénquima hepático por alcoholismo o un lito en la vía biliar, además de mostrar las complicaciones, pseudoquiste, ascitis, obstrucción vascular o fibrosis. La limitación más importante es que el páncreas puede parecer normal incluso en la patología avanzada. En los pacientes obesos o con abundante gas intestinal o peritoneal puede obscurecer el páncreas.
Pancreatitis autoinmune, es una entidad clínica diferente pues los datos ultrasonograficos pueden corresponder a pancreatitis agudo y crónica e incluso estar relacionados con ictericia colestásica, en las imágenes pueden aparecer lesiones difusas como la destrucción del conducto pancreático o lesiones de tipo pseudotumoral, estos dos aspectos anteriores probablemente son las presentaciones clínicas de la pancreatitis inmunológica. En cualquiera de las dos implica una alteración biliar A veces se observan algunas enfermedades inmunológicas asociadas. El diagnostico se integra a partir de los hallazgos radiológicos, marcadores serológicos y por su puesto la presencia de los anticuerpos.
En las placas de abdomen podremos mirar la calcificación en un 25-59%. La limitación más importante es la columna vertebral que puede enmascarar pequeñas calcificaciones puntiformes, por lo que se requiere proyección oblicua o lateral.
En el caso de la RM (colangiopancreatografía) es una técnica no invasiva que podría resultar muy útil para mostrar los cambios en un páncreas enfermo y las complicaciones de una pancreatitis crónica.
La TAC útil para mostrar la formación de imágenes del retroperitoneo y la diferenciación de la pancreatitis crónica del carcinoma de páncreas.
La colangiopancreatografía la más sensible para mostrar la anatomía ductal y cuando la intervención requiere la colocación de un stent.
La angiografía se reserva para cuando se sospecha de complicaciones derivadas de la pancreatitis crónica.
Con respecto al usg es muy útil para valorar la anatomía cambios en el tamaño en la eco textura, observar el contorno que es irregular en el 45-60%, el engrosamiento de la fascia peripancreatica y el desenfoque de los márgenes ocurren en el 15% aprox. de los pacientes. Como contras podemos decir que el usg no siempre puede asegurar el dx. de pancreatitis crónica, debido al contenido intestinal o al panículo adiposo.
COMENTARIO:
En general disfruto mucho de leer artículos de revisión, por que se aprenden cosas no sabidas en el momento de la formación y casi siempre se agregan cosas que hacen del tema interesante y por tanto útil. Además son concretos y sin rodeos.