Nódulo de tiroides
En los últimos años se ha incrementado la frecuencia diagnóstica del nódulo de tiroides. Un adecuado método clínico y algunos exámenes complementarios, serán los factores a tener en cuenta para definir la naturaleza de la lesión y su funcionalidad. En la actualidad se adicionan nuevos elementos en los estudios por imagen que ayudan a predecir, en alguna medida, el riesgo de malignidad de estas lesiones, y se trata de que el resultado citológico sea más uniforme y orientador. Las conductas se adecuan al tipo de enfermedad tiroidea y a sus riesgos, pero es imprescindible la unión de las especialidades que tienen que ver con la enfermedad nodular tiroidea, para unificar criterios que favorezcan un adecuado y eficiente proceso diagnóstico-terapéutico, que reduzcan los riesgos y los costos que implica la adopción de conductas inadecuadas e innecesarias.
La prevalencia del nódulo de tiroides es variable dependiendo de la población que se estudie y el método empleado para su diagnóstico. La frecuencia por palpación puede ser del 7 %, y por ultrasonido (US) hasta del 70 %. La mayoría son asintomáticos, y su prevalencia se asocia con el déficit de yodo, la radiación ionizante y el incremento de la edad, entre otros factores. Son más comunes en las mujeres, y no en pocas ocasiones se descubren de manera incidental. En la actualidad se ha convertido en un problema de salud, y los dos objetivos del diagnóstico son tratar de identificar si es una lesión funcionante y su naturaleza (benigna o maligna).
En el diagnóstico inicial será de gran ayuda una adecuada historia clínica para precisar la existencia de factores de riesgo asociados al cáncer de tiroides y las características del examen completo del cuello. Con los datos clínicos identificados, se le realizará al paciente posteriormente, una determinación sérica de tirotropina (TSH), un US de cuello y se definirá si existe criterio de indicación de citología con aguja fina. La evaluación se realizará en las lesiones mayores de 1 cm, y en el caso de las que tengan dimensiones menores, solo si existen factores de riesgo de malignidad clínicos y/o imagenológicos.1
DESARROLLO
Diagnóstico clínico:
Desde la primera consulta, es importante identificar en el paciente, a través de un interrogatorio exhaustivo, los factores clínicos de riesgo de malignidad del nódulo diagnosticado.
Factores que sugieren riesgo de malignidad en un nódulo:2
– Historia de radioterapia cervical en la infancia.
– Historia familiar de cáncer de tiroides.
– Antecedentes personales o familiares de neoplasia endocrina múltiple tipo 2, carcinoma medular del tiroides, enfermedad de Cowden, síndrome de Gardner y otros síndromes familiares que se asocian al carcinoma de tiroides.3
– Sexo masculino.
– Edades extremas (menor de 20 y mayor de 70 años).
– Nódulo adherido a estructuras vecinas.
– Presencia de ganglios cervicales ipsilaterales.
– Síntomas de compresión (disfonía, disfagia, disnea).
Factores que sugieren benignidad en la lesión nodular:
– Historia familiar de enfermedad autoinmune.
– Historia familiar de enfermedad benigna del tiroides.
– Presencia de disfunción hormonal.
– Dolor relacionado con el nódulo.
– Nódulo blando y movible.
Diagnóstico bioquímico:
La primera evaluación diagnóstica bioquímica de un nódulo de tiroides es la TSH, y recientes estudios sugieren que un valor elevado de TSH puede ser un predictor de malignidad en un nódulo de tiroides:4,5
– Si la TSH es normal, no será necesario otro estudio hormonal tiroideo, a menos que exista sospecha de una enfermedad autoinmune del tiroides.
– Si la TSH es elevada, se realizará la determinación de tiroxina (T4) y anticuerpo antitiroperoxidasa (anti TPO).
– Si la TSH es baja, se realizará triyodotironina (T3) y T4 para confirmar el posible hipertiroidismo.
– Calcitonina: está reconocida como un marcador de enfermedad de células C, y sus niveles estarán elevados en un carcinoma medular. Su empleo de rutina en el nódulo de tiroides, sin antecedentes de este tipo de carcinoma, permanece controversial.1
– Anticuerpos antitiroideos: son útiles en el diagnóstico de enfermedad autoinmune del tiroides, pero no en el diagnóstico diferencial de la malignidad de la lesión.6
– Tiroglobulina sérica: no tiene utilidad en la evaluación diagnóstica de un nódulo de tiroides, se correlaciona fundamentalmente con el tamaño del bocio.6
– Marcadores inmunohistológicos (galectina 3, fibronectin 1 y citoqueratina 9, entre otros): se han empleado en las lesiones indeterminadas del tiroides para el diagnóstico diferencial entre adenoma, hiperplasia folicular, carcinoma folicular y la variante folicular de un carcinoma papilar, pero no han mostrado suficiente sensibilidad y especificidad como para sustituir al diagnóstico morfológico de estas lesiones.7
– Pruebas moleculares de mutaciones comunes somáticas (BRAF, RET/PTC, RAS, PAX 8/PPARg): parecen ser promisorios en el diagnóstico diferencial de la lesión nodular, porque se conoce que pueden aparecer en el 42 % de los carcinomas papilares y en el 65 % de los foliculares, y pueden determinarse a partir del estudio citológico.7
Diagnóstico imagenológico:
Se recomienda realizar US de tiroides en todos los pacientes con nódulo palpable o descubierto incidentalmente durante la realización de otros exámenes. La pesquisa solo estará indicada en pacientes con factores de riesgo de cáncer de tiroides.8
Características de sospecha de malignidad en US:8,9
– Nódulo hipoeoico y sólido.
– Bordes irregulares o no bien definidos.
– Microcalcificaciones.
– Configuración nodular con diámetro anteroposterior mayor que el diámetro transversal.6
– Vascularización caótica y central por Doppler.
– Presencia de adenomegalias de aspecto metastásico (hipereoicas y con vascularización periférica).
– Datos recientes muestran que el tamaño nodular no guarda relación con la malignidad del nódulo, con el riesgo de metástasis ni con la mortalidad.10,11
Tomografía computarizada (TC), resonancia magnética nuclear (RMN) y tomografía por emisión de positrones (SPET):
– No son costo-efectivos en la evaluación inicial de una enfermedad nodular tiroidea.
– Pueden ser útiles en bocios con crecimiento endotorácico y como guía de la biopsia con aguja fina (BAF) en casos que lo requieran.
Otros estudios:
– Gammagrafía, que estará indicada si la TSH está suprimida.6
Diagnóstico citológico (citología con o sin aspiración con aguja fina):
Sigue siendo la prueba de oro en el diagnóstico de los nódulos de tiroides. La sensibilidad y especificidad del método depende, en gran medida, de la experiencia del personal que la realiza y la interpreta, y puede evitar de un 20 a un 50 % de cirugías innecesarias.
Se recomienda en nódulos:1,6
– Sólidos o hipoeoicos mayores de 1 cm.
– Con factores de riesgo ultrasonográficos de malignidad independientemente del tamaño (siempre mayores de los 5 mm).
– Complejos, sin signos ultrasonográficos de riesgo, o con aspecto espongiforme, cuando miden más de 2 cm.
– Complejos, con el cuidado de no dejar de puncionar la parte sólida para diagnóstico.
¿Qué nódulos pueden evolucionarse sin necesidad de BAF?:11
– Menores de 5 mm sin características ultrasonográficas de riesgo.
– Nódulos sólidos mayores de 1 cm sin factores clínicos de riesgo ni microcalcificaciones.
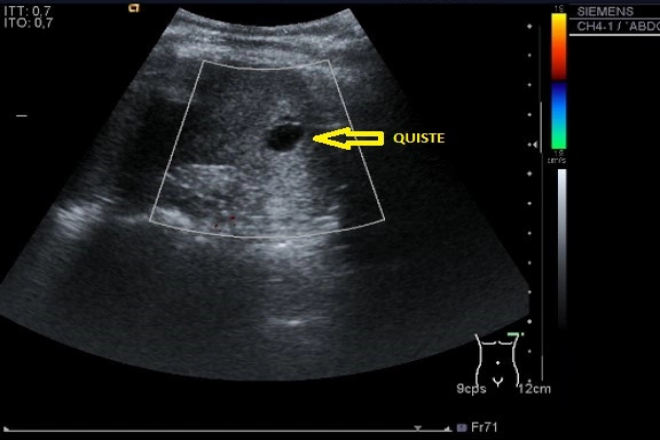
– Quistes puros.
– Nódulos espongiformes menores de 2 cm.
– Quistes complejos menores de 1,5-2 cm.
– Nódulo hiperfuncionante.
Indicación de BAF guiada por ultrasonido:1
– Nódulos pequeños o no palpables.
– Nódulos con componente quístico predominante.
– Nódulos de difícil acceso (posteriores o subesternales).
¿Cuándo repetir la BAF?
– Cuando su resultado es no útil para diagnóstico, con la precaución de esperar al menos 1 mes, y hacerla, de preferencia, guiada por US.
– Cuando se detecta en el US evolutivo crecimiento del nódulo (incremento del 20 % en algunos de sus diámetros, o de un 50 % en el volumen),12 o cambios que constituyen características de riesgo de malignidad.
En la actualidad se tratan de establecer criterios de consenso sobre la terminología diagnóstica. La creación del sistema Bethesta13 mejora la claridad de la interpretación de la citología, y provee al clínico de una herramienta para predecir en cierta medida el riesgo de malignidad y la conducta a seguir según este riesgo (cuadro).
Conducta a seguir en diferentes lesiones:
Nódulo solitario:
– Si la citología del nódulo es benigna, mantener observación, y repetir US entre 6 y 18 meses.
– El uso de dosis supresivas de levotiroxina (LT4) es controversial en la actualidad.14 Se sugiere tratamiento con LT4 en nódulos de pacientes que habitan en zonas yodo deficientes, en lesiones pequeñas, en pacientes jóvenes y con la certeza de que no exista hiperfunción tiroidea.
– La repetición de una BAF es a consideración del médico de asistencia. Está recomendada en casos en los que se observe en el seguimiento un aumento de volumen de más de un 50 %.6
Quiste tiroideo:
– Los quistes puros no requieren de citología diagnóstica.
– Los quistes pequeños serán seguidos mientras se mantengan sin cambio.
– Si crecen se hace una simple evacuación de líquido que será analizado (el coloide del tiroides es claro y amarillo, si es transparente se debe pensar en un quiste paratifoideo, y si es hemorrágico existe riesgo de malignidad).
– El área sólida debe ser analizada citológicamente.
– Después del drenaje, si recurre o se acompaña de síntomas, casi siempre terminan siendo tratados quirúrgicamente.
– En estas lesiones se puede emplear la inyección percutánea de alcohol después de asegurarse que es benigna la lesión. La recurrencia será menor del 5 %, y en las lesiones en las que el componente quístico es mayor del 75 %, con 2 o más frecuencias de tratamiento.
Neoplasia folicular:
Los pacientes con citología indeterminada necesitarán de tratamiento quirúrgico, pero la extensión del tratamiento quirúrgico sigue siendo controversial. Si se trata de una lesión folicular, considerando el bajo riesgo de malignidad (10 %), se realizará lobectomía más istmectomía.
Bocio multinodular:
– Seguimiento bajo observación es la conducta apropiada, sobre todo, cuando se trata de un paciente anciano con comorbilidades asociadas.
– Si se decide tratamiento quirúrgico, el recomendado será una tiroidectomía total o subtotal.
– El radioyodo en pacientes con bocio normofuncionante ha mostrado mejoría en los síntomas de compresión por la reducción del volumen tiroideo. Es más efectivo en bocios de pequeño y moderado tamaño, y será una alternativa al tratamiento quirúrgico cuando este represente un alto riesgo para el paciente.
Incidentaloma tiroideo:
Estas lesiones son frecuentes en el anciano, la mujer y en pacientes donde la ingesta de yodo es insuficiente. La conducta será la misma planteada para un nódulo de aparición no incidental.
CONCLUSIONES
En general, la evaluación inicial de los pacientes con nódulos de tiroides debe incluir un US de cuello que informe sobre todas las características necesarias para ayudar en el diagnóstico diferencial con una enfermedad maligna, y una determinación de TSH que orientará sobre la funcionalidad del nódulo