Protocolo de exploración de útero.
Para realizar una exploración ecográfica lo más completa y precisa, es fundamental conocer bien la anatomía y las medidas normales de los distintos órganos. De esta manera se conoce lo normal y con mayor facilidad se identifica la patología y su localización.
Hay dos tipos de abordaje para el examen del útero: vía transabdominal o transvaginal, por lo general se utiliza de primera instancia la transabdominal con la vejiga llena. Esta será suficiente para excluir anomalía uterina. Sin embargo para una evaluación más detallada de la cavidad endometrial, se complementa por la vía transvaginal. El abordaje abdominal requiere una vejiga distendida para que aporte un campo de visión más amplio, la exploración transvesical aporta una mejor visualización de las estructuras superficiales de las estructuras alejadas de la vagina que la exploración transvaginal.
Existen algunas indicaciones mediante la ecografía transvaginal son las siguientes:
- Ecografía ginecológica.
- Ecografía obstétrica a principios del primer trimestre.
- Aplicaciones obstétricas en el embarazo avanzado cuando sea necesario mejorar la visualización de estructuras adyacentes al cuello del útero incluidas placenta previa, evaluación de la columna lumbosacra fetal, evaluación del contenido intracraneano fetal o la región del cuello antes de la semana 14 de gestación.
- Sospecha de embarazo ectópico
- Monitoreo de folículos.
- Monitoreo para técnicas de reproducción asistida.
TÉCNICA ECOGRÁFICA.
Una vez que el transductor y que la paciente fueron preparados, debe seleccionarse una profundidad de campo de 8 a 10 cm para asegurar que la posición del transductor pueda controlarse durante la introducción, el examen se realiza a través de la pared vaginal anterior. La orientación del transductor está controlada por la angulación y la rotación del transductor. Para lograr una orientación apropiada deben realizarse tres maniobras básicas de exploración:
1.-El transductor puede rotarse desde 0º hasta 90º sobre su eje largo para obtener un plano de examen sagital hasta coronal.
2.-El transductor puede angularse o dirigirse en alguna dirección (dentro de las limitaciones del malestar (vaginal) para orientar el plano de sección.
3.- El transductor puede introducirse o retirarse, lo que moverá las vísceras pelvianas adyacentes y desplazara el intestino; esto permitirá que las estructuras se coloquen en la zona focal del transductor y libre de regiones de artefactos cercanos al campo.
La rotación de la sonda unos 90º en el plano coronal permite la visualización tanto del útero como los anexos. Se debe de hacer un barrido rápido para identificar las estructuras.
Se deben de obtener las vistas estándar:
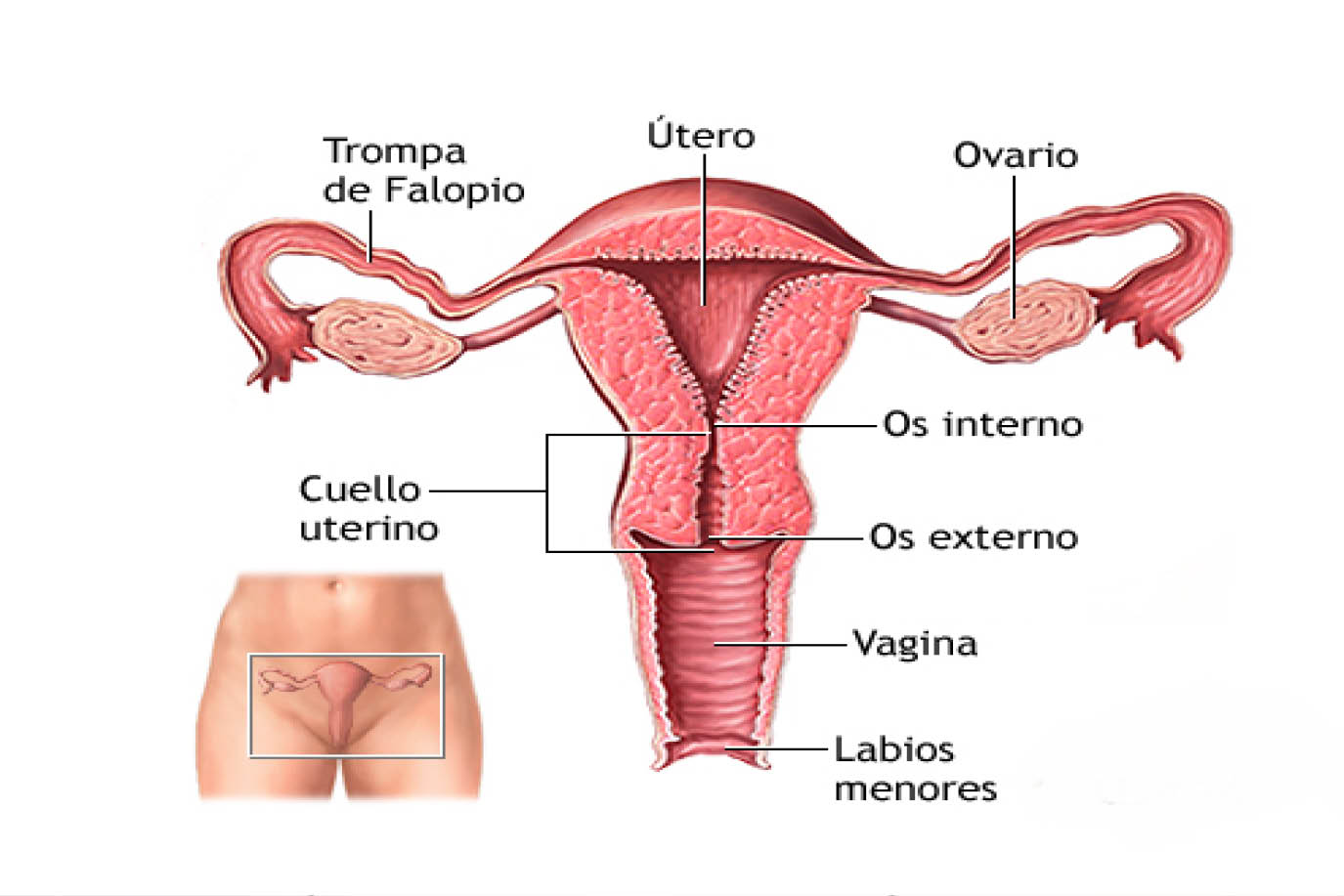
- Plano sagital: 1) cuello uterino, canal endocervical, fondo de saco de Douglas, 2) útero y endometrio, 3) ovario y anexo derecho y 4) anexo izquierdo.
- Plano coronal: 1) vagina, 2) cuello uterino y fondo de saco de Douglas, 3) cuerpo uterino endometrio, 4) fondo uterino y endometrio, 5) anexo y ovario derecho y 6) anexo y ovario izquierdos.
Para la ecografía transabdominal se utilizan transductor curvilíneo de una frecuencia media de 5 MHz o baja de 3.5 MHz, se requiere la presencia de una vejiga urinaria llena para proveer una ventana acústica. Las sombras de las asas intestinales que contienen gas se desplazan hacia arriba por la vejiga distendida. Los planos de examen axial transversal y sagital se realizan a través de los ejes corto y largo del útero.
La ecografía transabdominal es una técnica multiplanar y dinámica (en tiempo real) que permite no solo la identificación de la lesión pelviana sino también su relación con el útero.
Los transductores transvaginales emiten sonido a lata frecuencia de 7 a 9 MHz lo que otorga una mejor resolución, especial que la proporcionada por los transductores de baja frecuencia, con los transductores endovaginales la paciente en posición de litotomía, posterior a vaciar vejiga, es importante registrar los planos sagital y semicoronal, la visualización del eje corto se obtiene al retirar el transductor a la mitad de la vagina y luego de angular el transductor hacia anterior a través del cuello. Es importante identificar la posición del útero en antero versión o retroversión.
El endometrio debe valorarse y es adecuado realizar interrogatorio a la paciente sobre la fecha de última regla y si son ciclos regulares o no, para así poder valorar si las características del endometrio corresponden según las fases. El ciclo endometrial consta de la fases menstrual, proliferativa y secretora. En la fase menstrual el endometrio aparece como una Interface delgada e irregular. La ecogenicidad central es probable que se origine del tejido desprendido y la sangre, en la fase proliferativa, el endometrio es relativamente hipoecoico, quizás un reflejo de los elementos glandulares rectos y distribuidos de manera ordenada. La línea ecogénica central, es probable que sea un reflejo de los elementos glandulares rectos y distribuidos de manera ordenada. La línea ecogénica central es probable que sea un reflejo especular de las superficies endometriales. En la fase secretora, el endometrio alcanza su grosor máximo y ecogenicidad. Esta apariencia se origina de las glándulas distendidas tortuosas que contienen secreciones.
En mujeres posmenopáusicas con presencia de sangrado, el punto de cohorte es entre 5 y 8 mm con una sensibilidad y especificidad elevada para carcinoma endometrial. El signo más comúnmente encontrado es irregularidad focal de esté y una distorsión del miometrio.
Las arterias iliacas primitivas se encuentran en un plano anterior y medial a los músculos psoas. La vena iliaca primitiva derecha desciende en un plano posterior y después lateral a la arteria iliaca primitiva derecha. La vena iliaca primitiva izquierda desciende en sentido medial y luego posterior respecto de la arteria iliaca primitiva izquierda. Las arterias iliacas primitivas se bifurcan para formar las arterias iliacas externas e internas. Las externas irrigan la mayor parte de los miembros inferiores. Las internas irrigan las vísceras pelvianas, las paredes de la pelvis, el perineo y las regiones glúteas.
Las arterias iliacas externas corren a través de la pelvis falsa sin ingresar en la verdadera, en el estado no grávido, su calibre es mayor que el de las internas. Las arterias iliacas externas adoptan un trayecto adyacente al borde medial del psoas y abandonan la pelvis a través de los conductos femorales en el nivel de los ligamentos inguinales. La vena iliaca externa derecha desciende en un plano medial y después posterior a la arteria iliaca externa derecha. La vena iliaca externa izquierda es medial a la arteria iliaca externa izquierda. Las pacientes en el grupo de edad de reproducción, el Doppler flujo color puede mostrar las arterias iliacas internasen 99% de las pacientes y las externas en un 95% de los casos.
La arteria uterina corre por un plano medial sobre el elevador del ano hasta el cuello uterino, aproximadamente a 2 cm del cuello uterino, cruza por arriba y delante del uréter. Figura 5. La arteria uterina asciende en un recorrido tortuoso lateral al útero por el ligamento ancho hasta la unión de las trompas de Falopio y el útero. Desde los cuernos del útero, la arteria uterina corre en dirección lateral hasta alcanzar el hilio del ovario y finaliza cuando se une con la arteria ovárica. Irriga el cuello uterino. Las divisiones de la rama cervical de la arteria uterina presentan anastomosis con ramas de la arteria vaginal y se forman las arterias ácigos de la vagina, una de las cuales es anterior a ella.